次期改定、「高度急性期同士の熾烈な闘い」── 11月12日の会見で武久会長

日本慢性期医療協会の武久洋三会長は11月12日の定例会見で、「次期改定は高度急性期病院同士の熾烈な闘いになる」と述べました。武久会長は、7対1病院をはじめとする高度急性期病院に「医師の指示の見直し」がほとんど必要ない患者が多数入院している実態に触れ、「急性期病院が二極分化する」と見通しました。
同日の定例会見は、「2016年度診療報酬改定への提案」をテーマに開催。最初に武久会長が「7:1と特定除外患者の問題点」など5項目について今後の方針などを説明しました。
【2016年度診療報酬改定への提案】
① 7:1と特定除外患者の問題点について
② 病床機能転換予想について
③ 在宅復帰について
④ リハビリについて
⑤ 平成30年問題について
続いて、池端幸彦副会長が中医協の「入院医療等の調査・評価分科会」などの検討状況を紹介したうえで、当協会の考え方を述べました。以下、同日の会見概要をお伝えいたします。
[池端幸彦副会長]
ただいまから日本慢性期医療協会の定例記者会見を開催する。では、武久会長、お願いいたします。
[武久会長]
来年度の診療報酬改定に向けた議論がいよいよ本格化し、厚生労働省の「療養病床の在り方等に関する検討会」でも議論が進んでいる。改革の嵐が吹き荒れている現在、日本慢性期医療協会は要望書を出すという方針はとっていない。われわれから「提案」をするという姿勢で取り組んでいる。最終的に、厚生労働省保険局医療課の担当者が判断することである。「お願い、お願い」ということを言っても、そのまま受け入れられるものではない。
改革の大きな流れというものがある。流れに棹さすような要望をするのではなく、流れに沿いながら効率的で質の高い医療は何かという視点で、改善案を提案していくべきであると考えている。医療分野は、効率化が遅れている産業である。いかに効率化していくかは、現政権が抱える課題でもある。本日は、以上のような基本的な姿勢に基づいて、次期改定に向けた課題や論点などをいくつか指摘したい。
■ 7:1と特定除外患者の問題点について
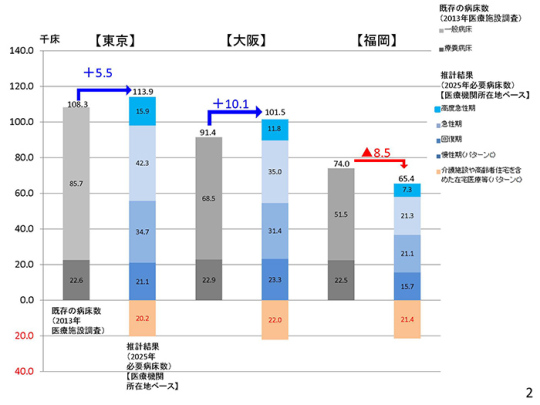
東京・大阪・福岡の大都市部で、2013年の病床数が2025年にどう変化するか。まず、こちらをご覧いただきたい。
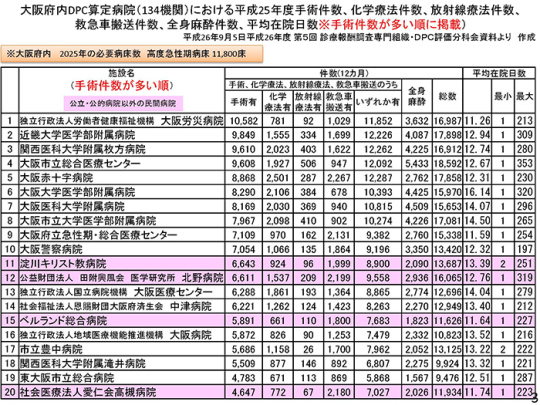
東京は5,500床の増加、大阪は1万床の増加、福岡は8,500床の減少、このような数字に縛られかけている。実は、ここで最も問題になるのは高度急性期機能である。大阪府内で手術件数が多い順に並べてある。これは厚生労働省の中医協・DPC評価分科会の資料を基に作成した。大阪にはDPC病院が134施設ある。
2025年、大阪の高度急性期病床は約1万1,800床と推計されている。仮に、高度急性期病院1施設当たりのベッド数が400床とする。高度急性期病床が全部で約1万2,000床であることを考えると、30位までしか「高度急性期病院」として認定されないということになる。では現在、30位以下の病院は、どのような病院だろうか。
こちらをご覧いただきたい。
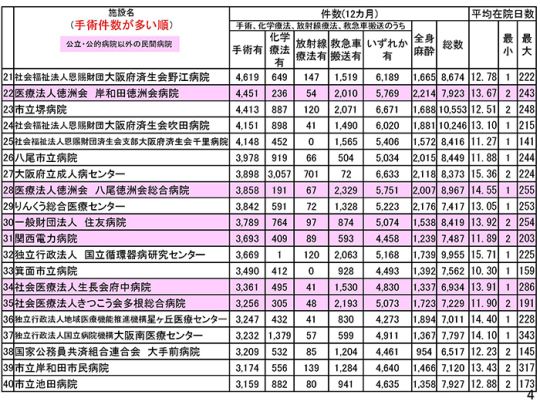
30位は大阪の住友病院。手術件数は、年間3,789件。年間約4,000件の手術をこなしている病院でさえ、高度急性期病院として認められない恐れがある。31位以下の病院を見てほしい。われわれが高度急性期病院であると信じて疑わない病院ばかりである。ところが、「高度急性期病院」という枠には入らない。こういう具体的な数字で示すと、「えっ? あそこも入らないの」ということになる。私はこれを見て、とてもびっくりした。
東京はどうか。
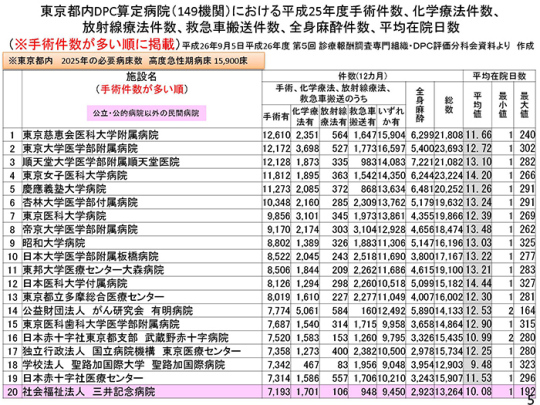
トップは、東京慈恵会医科大学病院。年間1万2,610件も手術をしている。東京の2025年推計は、高度急性期病床1万5,900床。1病院500ベッドと仮定すると、30位がボーダーラインとなる。1病院400ベッドとすると40位まで。現在の40位は東京都済生会中央病院で、年間の手術件数は4,037件である。これを下回る病院は、高度急性期病院になれないという事態が起こる。
次期改定は、高度急性期病院同士の熾烈な闘いになる。高度急性期病院や急性期病院のベッド数がまだまだ多いとされているので、厳しい機能評価が行われるだろう。
では、具体的にどのような見直しがなされるのだろうか。急性期と言われている病院には、長期入院の患者がうようよいる。資料8ページ、「全入院患者に占める特定除外項目該当患者の割合(都道府県別)」をご覧いただきたい。これは、2年前の中医協「入院医療等の調査・評価分科会」で示された資料である。
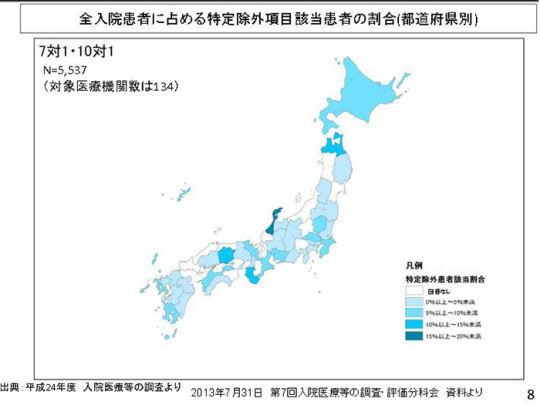
ご覧になるとお分かりだろう。10~20%ぐらいの割合で特定除外患者がいる。白い所は、「回答なし」。都合が悪いから出さなかったのか。こうした状況を踏まえ、前回改定では特定除外制度への厳しい切り込みが行われたが、平均の在宅復帰率が92%であり、75%の基準を大きくクリアしている。
前回改定では特定除外制度の見直しが行われ、90日超患者を平均在院日数の計算に含めるか、療養病床のような包括払いにするかを選択する仕組みに変わった。調査によると、多くが平均在院日数の計算に含めるほうを選択していたが、75%の基準を大きく上回る結果となっている。
では、次回の改定でどのように見直すべきか。私は、一般病棟の特定除外患者は、在院日数によって減算してはどうかと考えている。半年も1年も入院している患者と、1週間前に入院した患者の1日当たり医療費が7対1の病棟で同じでいいのか。在宅日数によって差を付けるべきではないか。
例えば、90日までは7対1の点数だが、90日を超えたら13対1の点数にする。さらに、120日を超えたら15対1の点数、180日を超えたら20:1の点数、270日を超えたら25:1の点数にする。このようにすれば当然、早めに退院させるようになるだろう。7対1病院の平均在院日数は18日であるが、90日まで7対1の点数を取れることを認めるようにするならば非常に優遇した提案ではないか。
現在、DPC病院の平均在院日数はどのような状況か。DPCを算定している大阪府内134施設を平均在院日数(最大値)が長い順に並べた。
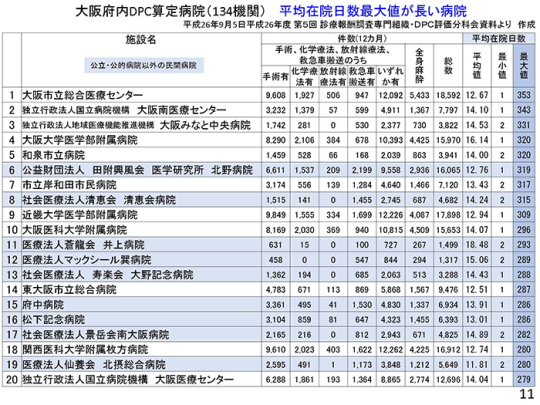
最も長いのは、大阪市立総合医療センターの353日。年間の手術件数は9,608件。このような高度急性期病院に、300日を超える入院患者さんがうようよいる。こんな状況でいいのか?
医療費の問題を考えてほしい。「療養病床を減らせ」と言うが、入院費はせいぜい1日1万8,000~9,000円である。ところが7対1病院は1日6万円である。3倍も違う。療養病床を全部なくす場合と、7対1を3分の1減らす場合とは同じである。診療報酬の効率化を図りたいのであれば、まずは高度急性期病院の非効率な状況を早く解消すべきではないか。
東京都の状況もご覧いただきたい。
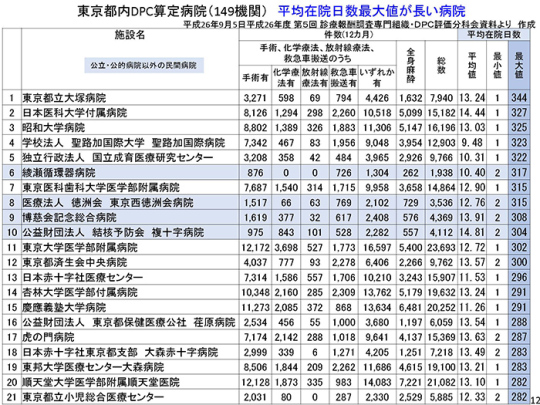
7対1病院に長く入院しているのは、どのような患者さんか。厚労省の調査によると、年齢が高くなる程、在宅日数が長くなる傾向が見られる。では、なぜ退院できないのか。
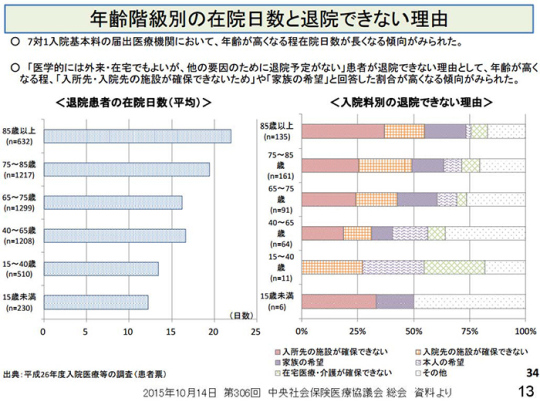
「入所先の施設が確保できない」「入院先の施設が確保できない」「家族の希望」「本人の希望」など。こういう理由で入院している患者さんが、なんと8割近くいる。7対1の病院というのは高度急性期病院で、日本でトップレベルの病院であるはずなのに、こんな状況でいいのか。
患者像はどうか。次期改定に向けて厚生労働省は、「医師の指示の見直しの頻度」という基準で患者像を判断しようとしているので、日慢協の調査と比較してみた。まず、療養病床の対象患者をご覧いただきたい。
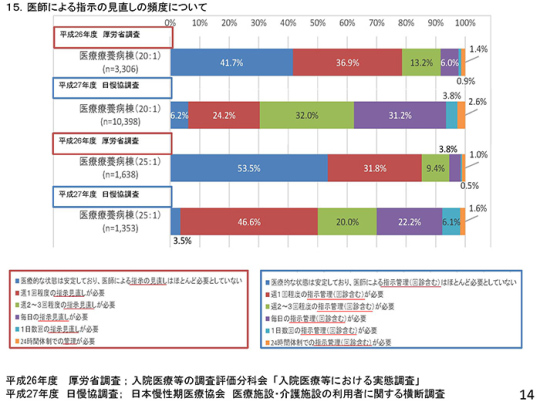
厚労省の調査と日慢協の調査では、患者像が大きく異なる結果となっている。厚労省の調査では、医師の指示の見直しがほとんど必要ない患者が41.7%に上っている。これに対し、日慢協には熱心な会員病院が多いので、わずか6.2%しかいない。
では、7対1病院はどのような状況か。医師の指示の見直しをほとんど必要としないような、つまり状態が安定している患者さんが半分以上いる病院が約4割もいる。
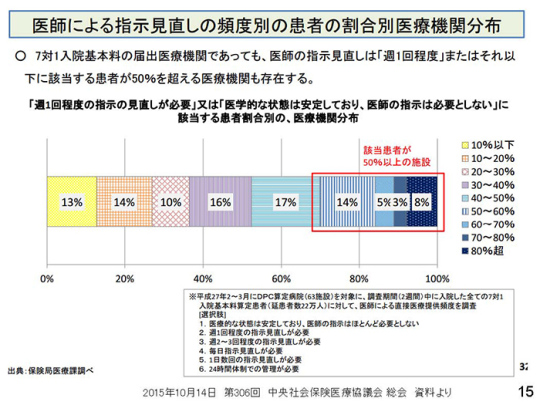
7対1病院というのは、毎日毎日、医師が回診しているような病院ではなかったか。ところが、この調査結果を見ると、医師の指示の見直しがほとんどない、あるいは週1回程度であるような患者がうようよいる。
なぜ、このようなデータを厚労省保険局医療課は中医協に出したのか。ここが非常に興味深いところである。これまで医療課は、「慢性期病床には、どうでもいいような患者がたくさんいる」ということを強調してきた。しかし、今度は一転して「7対1に、うようよいますね」というデータを出した。これを見ると、「7対1と療養病床は大して変わらないではないか」とさえ思える。厚労省がわれわれに何を伝えたいのかを考えなければいけない。
■ 病床機能転換予測について
7対1病院にどのような患者さんが入院しているかを説明した。7対1病院には、入院する必要のない患者さんが3割ぐらいいると考えられる。とすると、私どもが提案しているSNW(Skilled Nursing Ward:スキルドナーシングウォード)ができたとしたら、真っ先に手挙げするのは療養病床ではなく、7対1や10対1の一般病床なのではないか。SNWは、空いた病床を施設内住居にしたらどうかという提案である。このSNWは療養病床の救済策であると思っていたが、実は一般病床の救済策になるのではないか。
というのは、先ほど説明したように、高度急性期病院同士の熾烈な闘い、あるいは普通の急性期医病院同士の熾烈な闘いの結果、勝者と敗者が二極分化する。すなわち、勝者の急性期病院のベッドは9割以上埋まっているのに、敗者の急性期病院には半分以上のベッドが空いている。ベッド数の半分以下しか入院患者がいないような病院が続出する。そうすると、SNWは急性期同士の争いに敗れた病院の救済策になる。
こうした今後の流れを踏まえると、病床機能はどのように転換していくのか。地域包括ケア病棟が、最大で最強の病棟になる可能性が高い。
すでに、急性期病院が一部の病床を地域包括ケア病棟に転換する動きが出ている。10月9日時点で、地域包括ケア病棟の1・2を算定しているのは1,291施設。大阪府内では、このうち同入院料1を算定している公的病院が67施設ある。こちらの資料をご覧いただきたい。公的病院を緑色で示している。
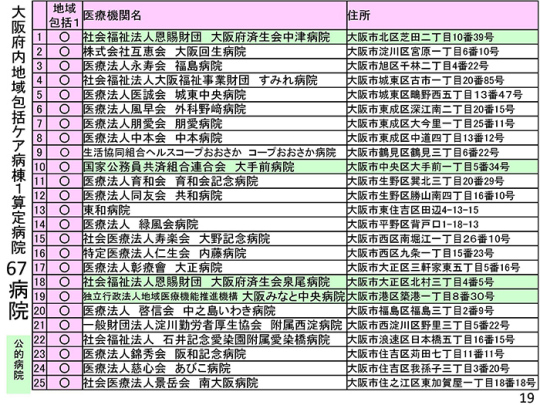
一番上の大阪府済生会中津病院。この病院は、先ほどお示しした手術件数で、14位。年間の手術件数は6,221件にも上る。こうした高度急性期の公的病院がいち早く地域包括ケア病棟を届け出ている。高度急性期病院が争って地域包括ケア病棟を取っているということがこの資料で分かる。
このような状況であることを、われわれはどう考えるべきか。高度急性期の公的病院が地域包括ケア病棟をどんどん取っている状況に対し、「民間病院を圧迫する」と反対する声もある。しかし、問題はそこではない。地域包括ケア病棟をつくったことが、自分で自分の首を絞めることになりかねないということである。
すなわち、非常にレベルの低い高度急性期や急性期病院のベッドが空いてくるとどうなるか。入院患者さんが少なくなると、自院の7対1病床から地域包括ケア病棟に送ろうと思っても、在宅復帰率がクリアできなければ送れない。そうすると、地域包括ケア病棟をつくったことは、自分で自分の首を絞めることになる恐れがある。そういう高度急性期病院が出てくるのではないかと心配している。
われわれは、ポストアキュート・サブアキュートを中心に、良質な慢性期医療を目指して一生懸命やってきたので、慢性期医療もやり始めた急性期病院に機能の面で負けるわけがない。優秀な急性期病院が直ちに優秀な慢性期病院になれるわけがないし、逆もそうだろう。優秀な慢性期病院がすぐに優秀な急性期病院になることはできない。餅は餅屋ということで、われわれの優勢は揺るがないと自信を持っている。
では、こうした状況を踏まえて病院や病床などは今後どのようになるであろうか。急性期は、「5:1」「7:1」「10:1」──となるだろう。

慢性期はどうか。介護療養のA・Bは、病院内に「介護施設」として残るだろうと想定している。一方、SNWは「住居」として病院内に残るだろう。両方を「施設」にするのはあまりよろしくないだろう。SNWの提案を発表した7月16日の会見で、「これを決めるのは厚労省である」と言った。介護療養病床を平成30年度に廃止して施設にするのであれば、A・Bが施設となり、SNWは住居、サ高住ということで、病院の中に住居ができる。
現在、病院と老人保健施設が渡り廊下でつながり、こちらの廊下を行くと特別養護老人ホームがあり、あちらの廊下の先にはケアハウス、サ高住という病院がある。病院と施設が連結している。「病院の5階と6階はサ高住です」と言っても、何もおかしいことはない。そういう考え方に変わっていけば、廃墟となる病棟を再利用できて、入院している患者さんは少ない負担金で利用できる。ターミナルの時には、同じ建物内にいるお医者さんがすぐに駆けつけて直ちに対応できる。
■ 在宅復帰について
現在、在宅復帰について「自宅への復帰」と「施設への復帰」との間に差を付けるという提案がなされている。しかし、なぜそう思うのか疑問である。「自宅に帰る」と確約書を出した患者のみを優先入院させるトリアージが問題となるのではないか。
中途半端な急性期病院で、在宅復帰率が75%基準ギリギリの病院はどうするか。次期改定で80%に上がると言われているが、こういうギリギリの病院は、「ちゃんと自宅に帰るのですか。必ず自宅に退院するなら入院してもよいですよ」と言いかねない。「私はしばらく自宅退院できません」という患者さんは、「じゃあ、後回しに」となる。こうなったら、大変なことではないか。私は、これを最も危惧している。
自宅に帰れるかどうかは、家庭環境や社会的要因によるものがあり、病院の医師や地域連携室の努力によって左右されるものではない。こういうことをあまり理解していないのではないか。医療費の効率化から考えると、病床にいなくてもよい患者をまず施設に移すことが重要ではないか。7対1病院にも、先ほど紹介したような患者さんがたくさんいることを考えれば、そこを施設化するのが先である。施設化して、そこに患者さんがたくさん移行してから、その後で自宅への在宅復帰を評価する。この2段構えで実施すべきと考える。
また、慢性期病棟で「自宅から入院して自宅に帰る患者を評価しない」という方針が示されている。急性期病院から紹介を受けたポストアキュートの患者さんを慢性期病院で良くして帰したら評価するという。これは非常に疑問である。
すなわち、自宅から入院して自宅に帰る患者さんを慢性期病床で引き受けるということは、7対1病床に入院しなくてもいい患者さんである。医療費の問題を考えれば、7対1病院に入院させるよりも慢性期病床に入院したほうがいいはずである。ところが、そういう患者さんを慢性期病床で受け入れたら評価しないというのは、いったい何を考えているのか。サブアキュートの患者さんを慢性期病床が受け入れるということは、医療費の面でいかにコストパフォーマンスが良いか。むしろ、慢性期病床でサブアキュートを受け入れることを評価すべきである。
今後、高度急性期病院が地域包括ケア病棟をどんどんつくると、慢性期病院にはほとんど在宅復帰できない患者を優先して紹介してくる可能性がある。地域医療が回らなくなる恐れがある。しかし、このような病院は地域から信頼されなくなるだろう。その結果、ベッド稼働率が低下し、自院の地域包括ケア病棟に送ることによって、在宅復帰率が危うくなる病院が続出するのではないかと予想している。
■ リハビリについて
リハビリはどうか。現在、リハビリに対する評価があまりよくないと言われている。回復期リハビリテーション病棟協会の調査結果をご覧いただきたい。
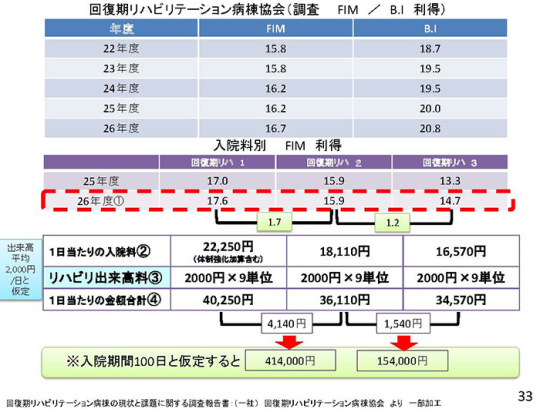
入院料別のFIM利得が回復期リハ2から1に1.7良くなるために40万円以上もかかる。ちょっと効率が悪いのではないかと思う。そこで、リハビリは出来高払いから包括化され、むしろFIM点数の改善度に加算してはどうかと考える。FIM利得改善加算を30点以上にしてはどうかという考え方もあるだろう。
そうすれば、良くすることに必死になる。現在のように、効果はさておき、「とりあえず何単位するかどうか」ということで収入が決まるという悪い環境が改善されていくのではないか。
■ 平成30年問題について
まず、病棟の看護配置の計算方法をご覧いただきたい。×を病床数とすると、20:1は「×/4」。200床で20:1をクリアする場合は、200/4=50となる。
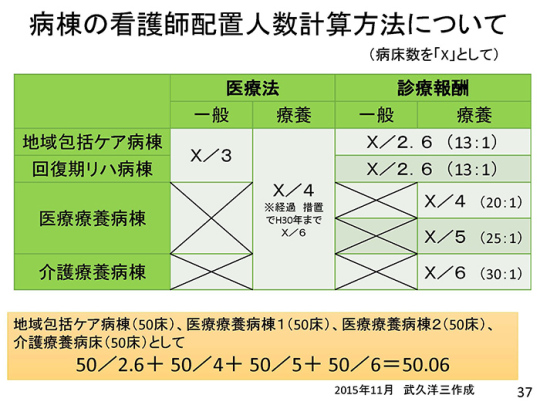
現在、療養病床の「×/5」(25:1)、「×/6」(30:1)は基準をクリアしていないが、経過措置が平成30年まである。これが30年に継続されるか、撤廃されるかが非常に大きな問題となる。
例えば、200床の病院で地域包括ケア病棟50床、医療療養病棟1が50床、医療療養病棟2が50床、介護療養病床が50床ある病院では、上記のような計算式になる。×は病床数であるから、地域包括ケア病棟が50床の場合は「50/2.6」となる。
「50/2.6」は13対1である。50床ずつの4つの病棟のうち、たった1つが13対1であれば、基準をクリアすることができる。すなわち、病院全体でクリアすれば、25:1も30:1も継続することができる。すべての病棟が25:1、30:1だとクリアできないが、上記のような病棟構成であればクリアできる。すなわち30年対策として、病棟の一部を13対1にする必要がある。
日慢協の会員以外の病院には25:1や30:1が多いが、彼らも20:1を目指して頑張っているようである。先ほど述べたように、高度急性期、急性期病院には「医師の指示の見直し」がほとんどないような慢性期の患者さんがたくさんいる。今後、こうした高度急性期、急性期病床から患者さんがどんどん出てくるようになると、慢性期病床の必要性が増す。
そのため、25:1(療養病棟入院基本料2)と、30:1(介護療養型医療施設A・B)の2つの病棟に対して、平成30年までに20:1へ転換を希望する病棟を「転換準備病棟」として評価してはどうか。
25:1から20:1になるために、6ヵ月間の経過措置がある。その間、月平均夜勤時間72時間要件を緩和したり、医療区分の割合を25:1のままで認めたりして、できるだけ重症を治療する病棟に転換することを促進すべきである。そのようにして、慢性期病棟を老人収容所ではなく治療病棟として生かしていく。
もし、収容施設として運営するのであれば、SNWのような院内住居を活用して、患者さんが路頭に迷わないようにする必要がある。急性期病院でも、1病棟をSNWにする。自宅に帰れない人を7対1病床に入院させるのではなく、SNWに入ってもらう。そのほうが診療報酬は安くなる。帰れない人がいるから7対1にいるという、こんなばかな話はない。ここをなくせば、他の診療報酬を上げても全体の医療費は健全なものになる。次期改定に向けて、まずは以上のようなことを提案したいと思う。
続いて、池端先生から最近の検討状況などをご説明いただく。池端先生は、厚労省の療養病床の在り方等に関する検討会のほか、中医協の入院医療等の調査・評価分科会の委員を務めている。
■ 入院医療等の検討状況について
[池端副会長]
すでにご承知のように、10月15日の中医協「入院医療等の調査・評価分科会」でとりまとめを行い、10月21日の中医協・診療報酬基本問題小委員会に報告した。今後の流れとしては、分科会で議論された内容が中医協総会でも議論されるものと考えている。
 具体的な点については、会長が申したように、療養病床の医療区分の問題等では、かなり厳しい意見が中医協でも出ているので、私たちも襟を正しながら、主張すべきは主張していきたい。入院分科会はしばらく来年まで開催されないかもしれないが、これまでの主張を続けていきたい。
具体的な点については、会長が申したように、療養病床の医療区分の問題等では、かなり厳しい意見が中医協でも出ているので、私たちも襟を正しながら、主張すべきは主張していきたい。入院分科会はしばらく来年まで開催されないかもしれないが、これまでの主張を続けていきたい。
特に、医療区分については、酸素を外す問題、血糖値の頻回チェックの医療区分2の問題、うつや褥瘡の問題等が議論になっている。すべて医療区分を下げる方向で検討しているようである。この点については、入院分科会でも議論があった。確かに、酸素を付けているだけで医療区分3というのはどうか、酸素を付けているだけなら自宅に帰れるのではないかとのご指摘がある。これに対し当協会では、何らかの条件を付けることはやぶさかではないとの立場を取っている。
血糖チェックについては、インシュリンを使って頻回チェックをしなければいけない患者さんに対しては当然、医療区分2を要求していきたい。ただ、単にアップコーディングになりかねないような、血糖チェックだけをしていて医療区分2を持っていることに対しては、甘んじて受け入れるしかないと感じている。
うつに関しても、評価の内容を見るとちょっと甘いのではないかということもある。確かに、医療区分2の中で、うつの患者さんが1割以上いる病棟がある。精神科病棟に限った療養病床であればそういうケースがあるかもしれないが、この点は若干アップコーディングと言われかねない面もある。
褥瘡については、院内で発生した褥瘡に関して医療区分2はいかがなものかという議論がある。この点について分科会で意見を述べさせていただいたが、急性期で1ヵ月の間に褥瘡をつくるのはOKで、慢性期の療養病床に移った後に院内で褥瘡をつくるのはだめというのはおかしい。褥瘡だからだめなのか。
例えば、急性期病院で発生した肺炎はOKで、療養病床で発生したらだめなのか、という話になる。「院内で発生した」ということは、「その病院のケアの質が悪いから」という推論があるが、決してそんなことはない。療養病床に長期入院する患者さんは栄養状態が悪いことが多く、長期入院すれば臥床になって、医療区分1、2でも褥瘡の発生率が高くなってしまう。このあたりは今後も主張していきたい。
ただ、療養病床の中でもケアの質に違いがあるので、ここをきちんと評価する方向性については賛同したい。院内で発生した褥瘡は必ずだめであるということではなくて、医療の質を評価できるような加算や減算を考えるのであれば、それはわれわれも検討していきたい。
在宅復帰率についても意見がある。厚労省医療課の担当者は、療養病床の在宅復帰率は本来、急性期の患者さんを受けて早く在宅に帰すことに対する加算であるとおっしゃっていたが、われわれはそう考えていない。在宅復帰というのはすべての病床にとって共通のテーマである。
たとえ療養病床であっても、ポストアキュートの患者さんだけでなく自宅から入院してきた患者さんも早期に在宅復帰させることは療養病床の重要な役割・機能である。そのために、在宅からの受け入れ加算がある。在宅患者さんをどんどん受け入れて早期に帰すという機能はもっと評価されていいのではないか。これについては、今後も強く主張していきたい。
もし急性期からの受け入れを評価したいなら、そこは加算という形で高く評価すべきである。療養病床での受け入れが進んでいる流れにブレーキをかけるべきではない。
■ 療養病床の在り方について
療養病床の在り方等に関する検討会ですでに4回の議論を終えた。最大の問題は、介護療養型医療施設と医療療養病床25:1をどうするかである。
このうち介護療養型医療施設については、平成27年度の介護報酬改定で機能強化型AとBが新設されたばかりであり、これをなくすということはないだろうと考えている。介護療養型医療施設が担っている重要な機能は今後も残すという方向で、同検討会でも大筋のコンセンサスが得られている。ただ、病院の病床として残すことに対しては様々な意見があるだろう。
一方、医療療養病床25:1については、先ほど会長からご説明があったように、傾斜配分をすれば残せる。病院全体で20:1をクリアしていれば、一部の病棟に25:1があっても存続できる。とはいえ、20:1に上げられるならそのほうがいい。20:1にするためには看護師数の問題、医療区分の問題がある。看護師を集められない、医療区分2・3を8割という基準をクリアできないという2つの問題がある。
その対応策として、例えば25:1が3病棟あるなら、1病棟を20:1にして、あと1病棟をSNWにする。看護師の配置が薄くてすむ。SNWは施設ではなく、住まい。病院内に住まいをつくるということで、今後は主張していきたい。介護療養型医療施設は「施設」、医療療養病床25:1は「住まい」として残す。ただ、それでも医療区分2・3の問題があるので、「転換準備病棟」とすることを提案していきたい。今後、様々な議論があると思うが、積極的に主張していきたいと思っている。
(取材・執筆=新井裕充)
 この記事を印刷する
この記事を印刷する
2015年11月13日