「第6回入院医療等の調査・評価分科会」出席のご報告

平成26年度7月29日、「平成27年度第6回診療報酬調査専門組織 入院医療等の調査・評価分科会」が開催され、池端幸彦副会長が委員として出席いたしました。
本日の議題は、下記の6点です。
1.短期滞在手術等基本料について
2.総合入院体制加算について
3.地域包括ケア病棟入院料について
4.有床診療所入院基本料について
5.医療資源の少ない地域に配慮した評価について
6.慢性期入院医療について
◇池端幸彦副会長の発言
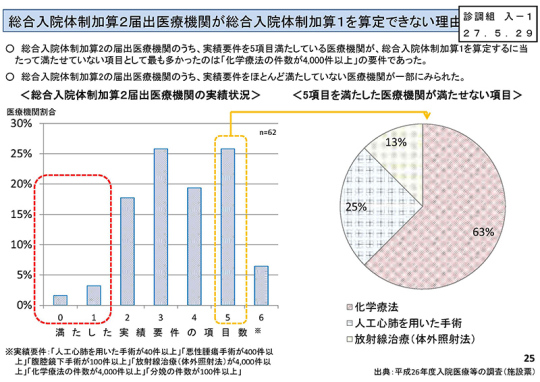
*「総合入院体制加算2届出医療機関が総合入院体制加算1を算定できない理由」(25ページ)は、インパクトのある資料だと思う。総合入院体制加算1の算定にあたり満たせない項目として最も多いのが、「化学療法の件数が4,000件以上」と出ているが、その一方、総合入院体制加算2を算定しながらも満たした実績要件の項目数が0や1という医療機関がある。こうした現象は、補正の必要があるのではないか。
たとえば化学療法の件数についてだが、これは必ず4,000件でなくてはならないのか、3,000、2,000件だと差し支えがあるのだろうか。4,000件以上という数字がネックとなっている以上、これについては根拠となるデータを出す等、何らかの対応策が必要ではないか。そして、総合入院体制加算1の算定病院を増やす方向で進めてもいいのではないかと思う。
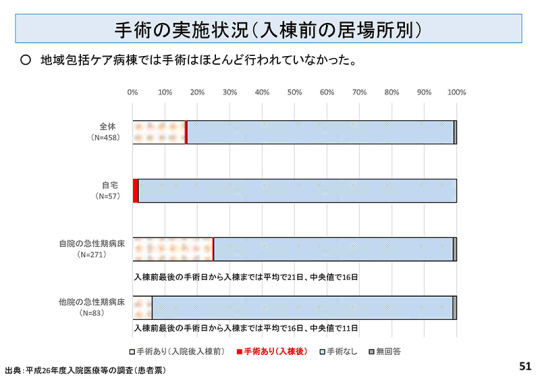
*地域包括ケア病棟の入院料について、手術を包括外とすることには賛成である。「手術の実施状況」(51ページ)の資料では、地域包括ケア病棟ではほとんど手術を行っていないと出ているが、出来高でないのだから当然だろう。この数字は、療養病床の手術件数よりも少ない。
また、包括外とする方が7対1、10対1一般病床からも転換しやすくなるだろう。廃止された亜急性期病棟1の入院料も、もともとは手術が出来高算定だったのだが、その転換先の地域包括ケア病棟では包括に変わったという経緯がある。いずれにせよ手術料を出来高に変えても、いきなり手術件数が増えるということはないと思うので、医療費に大きな変化が発生することはないだろう。地域の在宅の患者が入院してくるときに、うちでは手術もできますと言える使い勝手がよい病棟にしていくことが大事ではないか。
 *地域包括ケア病棟の退院支援職員を専従にするか専任にするかについてだが、私も他の委員と同様、専従は厳しいのではないかと思う。
*地域包括ケア病棟の退院支援職員を専従にするか専任にするかについてだが、私も他の委員と同様、専従は厳しいのではないかと思う。
地域包括ケア病棟が新設された際、リハビリテーションは包括とされた。しかも、リハビリ療法士の人数等、ストラクチャーを評価するのではなく、あくまで在宅復帰率というアウトカムを評価するという、実験的な試みがなされた。実際ふたを開けてみると、地域包括ケア病棟の算定病院では、リハビリは算定要件の1日平均2単位以上が行われており、在宅復帰率に反映されていた。
退院支援についても同様、専従というストラクチャーで縛るよりも、在宅復帰率を高めるというアウトカムを求めていく方が発展性があるのではないか。
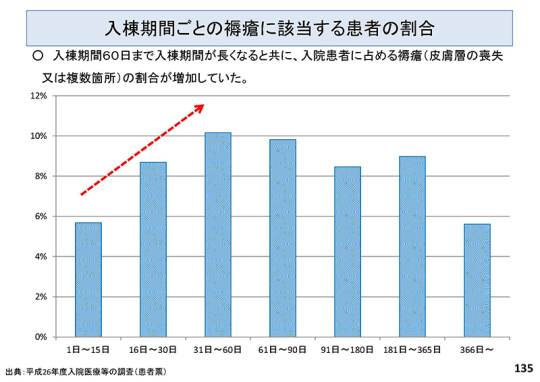
*「入棟期間ごとの褥瘡に該当する患者の割合」(135ページ)について、入院60日までについては、入院期間の長さと患者の褥瘡の割合が比例して増加しているとのデータが出ている。褥瘡は60~90日経つと治っていき、治らない重度の患者が継続して入院しているということで、割合が増えてしまうのではないか。一方、60日を境にして割合が減ってくる。これだけのデータで、療養病床の入院が長くなると(院内発生の)褥瘡が増えていくというエビデンスにはならない。
*「在宅復帰機能強化加算に関するまとめ(案)」(120、121ページ)について。
療養病床のうち「在宅復帰機能強化加算の届出病棟では、入院期間が31~60日の退院患者が多く、これは、在宅復帰率等の算出から入院期間が1か月未満の患者を除くルールから生じる弊害であると考えられた」とある。
当協会としては、一般病床から療養病床まで統一の判断基準を使ってほしいという希望があるので、このように1ヶ月未満の患者を除くことで弊害があると言うのであれば、一般病床と同じように、1か月未満の患者も含めた上で在宅復帰率を出すことに賛成である。
しかし前回の議論の中で、そうなれば2~3日入院させただけですぐ退院させ、在宅復帰率を短くしようとするのではないかという指摘があったが、それを避けたいなら、自院からの転棟は除くという形にすればいい。他院や自宅から来た患者に対して、2~3日で退院させるということは現実的にはありえないと思う。
在宅復帰機能強化加算の在宅復帰率の算出において、急性期病棟からの受入れ患者の在宅復帰については、今後別立てで指標を立てる等のルールの見直しも検討とあり、それについてはある程度理解している。だが、これから慢性期ではより厳しい患者を受けていくということを考えると、算定要件にしてしまえば、在宅復帰機能強化加算を取ることが難しくなっていくのではないか。そうなると、地域包括ケアシステムの流れにも逆行することになるだろう。ここは算定要件とするのではなく、急性期の患者を一定以上回転させればさらに加算という形を導入する等の対応でお願いしたい。
*「療養病棟入院基本料2に関するまとめ(案)」(126ページ)について。
医療療養病床20対1では医療区分1の患者がどんどん減り、医療療養病床25対1の方は、医療区分1の患者が増えているという流れがある。その中で、療養病棟入院基本料2(25対1)においても医療区分2、3の患者の入院割合を要件として設定するということについては、協会としてもある程度やむを得ないと思う。その基準が何割ほどになるのかということに対しては慎重に議論をして、少なくとも多くの慢性期医療患者の行き場所がなくなるようなことは避けてほしい。
*「有床診療所の平均在院日数」(92ページ)を見ると分かるが、有床診療所の平均在院日数はわりと短く、頑張っている診療所が多い。有床診療所の入院は長いというイメージがあったが、地域密着で、軽度の救急であれば対応できるというところも結構多いのではないか。こうした有床診療所がもっと頑張れるようなメッセージを、「有床診療所入院基本料に関するまとめ(案)」(88ページ)の中に、何かしら盛りこめればいいと思う。
また、有床診療所の地域での活かし方を示せるデータがあれば、出していただきたい。有床診療所では、救急患者を頑張って受けているところも多い。だが、当直の医師以外にも医師を配置せねばならないという要件がネックとなり、救急医療管理加算がなかなか取れない。こうしたことも含め、有床診療所のこれからのあり方を検討していければと思う。
*参考資料として、日本慢性期医療協会で6月に行った「医療施設・介護施設の利用者に関する横断調査 集計結果」を提出したので、ご確認いただきたい。
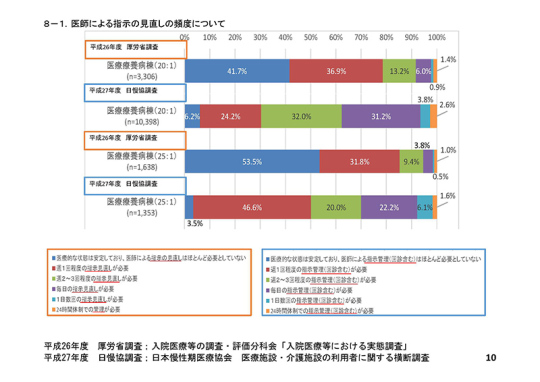
「医師による指示の見直しの頻度について」(参考資料10ページ)では、厚生労働省の調査の質問項目では「医療的な状態は安定しており、医師による指示の見直しはほとんど必要としていない」となっているのを、協会の調査では「医療的な状態は安定しており、医師による指示管理(回診含む)はほとんど必要としていない」に、あえて変えている。医師の指示が少ないということが、決して医師が見ていないということとイコールではないということを主張したい。
*「医療区分1の分類について」(参考資料5ページ)にて、医療区分2、3以外がどういった状態であるかを見てほしい。療養病棟入院基本料2(25対1)を見直す際にも、医療区分1に分類された重度の患者を診ているという現状を考慮してほしい。
○平成27年第6回入院医療等の調査・評価分科会の資料は、厚生労働省のホームページに掲載されています。
⇒ http://www.mhlw.go.jp/stf/shingi2/0000092682.html
 この記事を印刷する
この記事を印刷する
2015年7月30日