医師の卒後研修、「抜本的に見直すべき」 ── 4月8日の会見で武久会長

高齢者など複数の疾患を抱えた患者への総合診療能力を高めるため、日本慢性期医療協会の武久洋三会長は4月8日、「医師の卒後臨床研修制度を抜本的に見直すべき」との考えを示し、総合診療機能を学ぶ4年間の研修後に専門医研修に進むべきだと提案した。
当会は同日、2021(令和3)年度最初の定例記者会見をオンライン形式で開催し、武久会長のほか池端幸彦副会長、橋本康子副会長が参加した。
今回のテーマは医師の卒後臨床研修制度について。会見で武久会長は「急性期病院から入院してきた患者さんの多くが脱水や低栄養などの異常を多数抱えている」と指摘。「臓器別専門医ばかりが増え続けている」と苦言を呈した上で、「高齢者を総合的に治療できる総合診療機能を持つ医師の養成が喫緊の課題」とした。
具体的には、医師国家試験合格後の2年間の「前期研修」と、これに続く「後期研修」の最初の2年間を総合診療機能を学ぶための研修期間とし、この4年間の研修を経てはじめて臓器別専門医(専攻医)の養成に入るべきと提案した。
この日の会見の模様は以下のとおり。なお、会見資料は日本慢性期医療協会のホームページをご覧いただきたい。
.
.
総合的な高齢者対策が喫緊の課題
[池端幸彦副会長]
令和3年度になって初めての記者会見を開かせていただく。武久会長、よろしくお願いしたい。
.
[武久洋三会長]
いよいよ2021年度が始まる。コロナが勢いを増しており大変な時期ではあるが、本日、日本慢性期医療協会は2021年度最初の常任理事会を開いた。恒例により、理事会の後に記者会見を開催させていただく。
今回のテーマは医師の卒後臨床研修制度について。卒後研修を抜本的に見直さなければいけないということを提案させていただきたい。
現在、総合的な高齢者対策が喫緊の課題となっている。今、卒後研修を抜本的に見直さなければ大変なことになる。
.
41~78歳は臓器別の研修だけ
医師の卒後臨床研修制度は1946(昭和21)年にインターン制度が創設されたことから始まった。しかし、インターン闘争や国試ボイコットなどにより、1968(昭和43)年にインターン制度は廃止された。
このため、卒後臨床研修は1968(昭和43)年から2003(平成15)年まで一切行われず、卒業後は直ちに医局に入った。
この35年間に医師の卒後臨床研修制度はない。そのため、現在41歳ぐらいから78歳ぐらいの医師は、原則として卒後臨床研修は受けていない。各医局での臓器別専門医の研修だけを受けていたことになる。
そして、2004(平成16)年に卒後2年以上の臨床研修が必修化され、新医師臨床研修制度が創設された。2年間の「前期研修」と、そして「後期研修」に分かれた。「後期研修」は専門医資格を取得するための研修になる。
.
「後期研修」とは名ばかり
新医師臨床研修制度が始まった2004年以降、医師の臨床研修は「前期研修」「後期研修」と呼ばれた。
「前期研修」は基本的な医師としての研修で、リスクの高い医療行為などは避けるように教育されている。
「後期研修」は医局所属の専門医の年数に加えることができるので、ほとんどの医師が臓器別専門医を目指して4年以上の後期臨床研修を受けている。
しかし、「後期研修」とは名ばかりで、実際は医局に入って各病院で医師活動をしているのが実態である。
.
総合診療専門医を目指すのは2.2%
現在、本来の後期研修の役割は専門医研修が担っている。2018年から新たな専門医制度が始まった。大学に医師が集まらなくなったことも非常に大きな理由である。
日本専門医機構の報告によると、2021年度から始まる専攻医は約9200人。これは医学部の卒業生とほぼ同じ数。
ところが、約9200人のうち総合診療専門医を目指す医師は206人しかいない。わずか2.2%である。医学部に総合診療医講座のある大学がとても少なくなっている。
現在、急性期病院でも入院患者の75%以上は65歳以上。高齢患者の多くがさまざまな臓器に病変を抱えている。
.
急性期病院からの患者に異常が多数
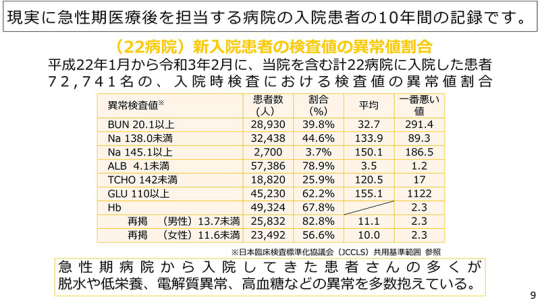
急性期医療の後を担当する慢性期病院に入院した患者について、ここに10年間の記録がある。今年2月までのデータで、22病院に7万2741名のデータが集まっている。
.
.
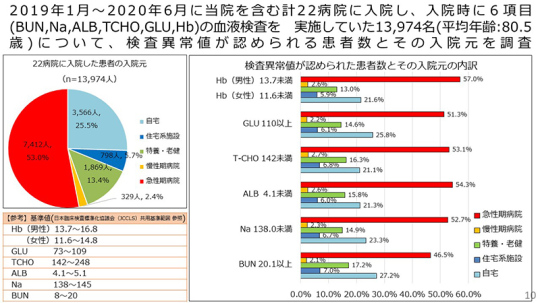
それによると、脱水の指標である尿素窒素(BUN)の高い人が約40%、ナトリウムが低い人が44.6%、栄養の指標であるアルブミンが低い人は約8割。血糖値が高い人は62%だった。そして67.8%が貧血を呈している。
このように、急性期病院から入院して来た患者さんの多くが脱水や低栄養、電解質異常、高血糖などの異常を多数抱えているという現状がある。
.
.
これらの項目が異常な値を示している患者さんの多くは、赤い横棒で示してあるように急性期病院からの紹介入院である。
.
10年前と傾向は変わらず
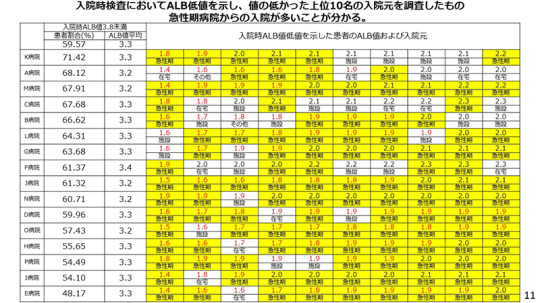
アルブミンに限定して示したのが11ページ。正常は4グラム前後だが、その3分の1以下の1.4、1.5しかない患者がいる、この黄色い所は全て急性期病院からの紹介患者である。
.
.
それ以外の入院元は施設や自宅もあるが、ほとんどが急性期病院からの紹介患者さんで、激しい低栄養であることが分かる。
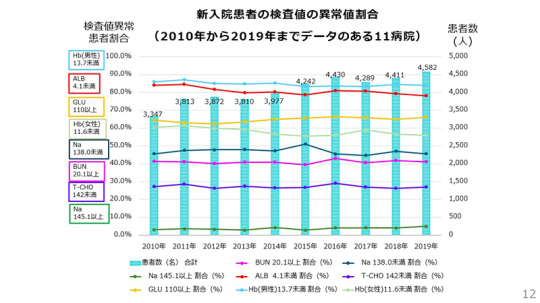
そして、この傾向は10年前とほとんど現在も変わっていない。改善されていない。
.
.
悪くなって元に戻すのは大変
ポストコロナの患者さんを日慢協の病院では積極的に受け入れている。先月の記者会見では、ポストコロナ患者等の受け入れに関するアンケート結果を発表した。
それによると、ポストコロナ患者さんの多くが低栄養で、アルブミン値3.5未満の人が半数以上となっている。
コロナ発症前は自立だったがコロナになって急性期病院に入院し、ポストコロナで慢性期病院等に入院した時には自立されている人は7.7%しかいなかった。
慢性期病院等でリハビリなどをした結果、ご自宅に帰る時には40%が自立となり、全介助も半分になった。改善はしているが、一度悪くなった人を元に戻すのは大変である。
.
総合診療機能を持つ医師の養成を
医療分野でも介護分野でも、現在は「栄養と水分の投与」「管理栄養士の重視」「排泄や摂食の改善」など、高齢化への対応が始まっている。
日本はますます高齢化が進み、80歳まで元気に働く時代が来るだろう。2050年には100歳以上の高齢者が50万人を超える。
臓器別専門医ばかりが増え続けている現状で、このまま高齢化社会を本気で乗り切れると思っているのだろうか。
現在の医師の卒後臨床研修の内容は、患者の病気の変遷や、患者の大多数を占める高齢者に対する総合診療機能の需要の増大に適切に対応できていないのではないか。高齢者を総合的に治療できる総合診療機能を持つ医師の養成が喫緊の課題である。
.
4年間の研修後に臓器別専門医へ
患者さんの8割が高齢者である。先ほど、お見せしたように急性期病院からポスト急性期の病院に紹介されてくる患者さんは非常に状態が良くないことが立証されている。
総合診療医は臓器別専門医の一部門としての学問とされているが、むしろ全ての医師に必要な基礎的学問である。
従って、医師国家試験合格後の2年間の「前期研修」と、これに続く「後期研修」のはじめの2年を総合診療機能を学ぶための研修期間とし、この4年間の研修を経てはじめて臓器別専門医の研修を行う医師養成制度に入るべきではないかと提案したい。
総合診療医としての幅広い知識と経験の上に臓器別専門医制度を充実させてはいかがだろうか。
.
日本慢性期医療協会が考える総合診療医
日本慢性期医療協会が考える総合診療医とは、専門分野にとらわれない幅広い知識と、リハビリテーションや看護・介護・栄養など職種横断的な知識を持ち、多職種からなるチーム医療を実践するリーダー的役割である。
総合診療医による患者の全身管理が必要である。いくつもの臓器に病変のある患者を1人の臓器別専門医のみで治療することはできない。複数の専門医が主治医となることも現実的ではない。
このような患者の治療は、臓器別専門医ではなく総合診療医が担うべきである。治療とともに栄養管理、リハビリテーションを行い、患者の全身状態を管理し、患者ができるだけ早く日常生活に戻れるように看護・介護スタッフを指導すべきである。
.
「基準介護」「基準リハ」の導入を
介護では「LIFE」という新しい制度ができた。医療ではDPCがある。LIFEとDPCの一本化が求められている。これにより、要医療・要介護者は少なくなっていくと思われる。
病院の機能別分類には急性期・地域包括期・慢性期とある。超高齢化社会に突入する日本の医療。LIFEとDPCの一本化で、多くの高齢者のアウトカムが飛躍的に改善するであろう。
そのためにも、適切な数の介護職員を病棟に配置し、「基準介護」としてはいかがだろうか。高齢者が非常に多く、介護の必要性はどんどん増している。急性期病院できちんと介護を提供すれば要介護高齢者はどんどん減っていく。
また、リハビリテーションのスタッフを基準どおりに配置する「基準リハビリテーション」の導入も望ましい。
.
禍根を残すべきではない
日本慢性期医療協会では、「総合診療医認定講座」をすでに第6回まで実施した。1回の開催は全部で6日間という長丁場である。
.
.
最後にもう一度言う。医師の卒後教育の現実との乖離、すなわち高齢患者が8割にならんとしている医療の現場なのに、1つひとつの臓器の専門医だけをつくっていこう、それも99%つくっていこうという現実との乖離を今、正さなくては間に合わない。禍根を残すべきではない。
日本慢性期医療協会は、急性期・慢性期のバランスが取れた総合診療医機能を持った医師の教育に積極的に協力したい。
「良質な慢性期医療がなければ日本の医療は成り立たない」と頑張っている日本慢性期医療協会である。
本日は医師の卒後教育について、当会の意見を述べさせていただいた。
(取材・執筆=新井裕充)
2021年4月9日