介護業務を3つの職種に分けてはどうか ── 会見で武久会長が見解

病院に勤務する介護福祉士が担う業務には専門性のある内容も含まれているため、日本慢性期医療協会の武久洋三会長は「介護の業務内容によって3つの職種に分けてはどうか」と提案し、「介護ケアの国家資格取得者である介護福祉士を急性期病棟にも配置すべき」との考えを示した。
当会は4月14日、令和4年度最初となる定例記者会見をオンライン形式で開き、「介護体制危機にどう対処しますか?」というテーマで武久会長が見解を述べた。
会見の冒頭、武久会長は「診療報酬改定が非常に厳しいが、実は介護体制の危機が訪れている。ますますひどくなる」と危惧し、問題解決のための方向性として、「介護の業務内容によって3つの職種に分けてはどうか」と提案した。
具体的には、①介護福祉士、②専門介護職、③介護助手──の3職種に分け、このうち③はいわゆる「元気高齢者」に担ってもらうことで、深刻化する介護人材の不足を補う必要があるとした。
武久会長はまた、「急性期病院での介護職員不足による要介護者の増加を食い止めなければならない」とし、急性期病棟に介護職員が十分に配置されるよう見直しを求めた。
この日の会見の模様は以下のとおり。なお、会見資料は日本慢性期医療協会のホームページをご覧いただきたい。
.
問題解決のための3つの方向性
[武久洋三会長]
新年度になった。桜も終わり、いよいよ厳しい年が始まる。新年度第1回の記者会見は「介護体制危機にどう対処しますか?」というテーマで発表させていただく。
診療報酬改定が非常に厳しいが、資料を見ていただくとわかるように、実は介護体制の危機が訪れている。いや、既に訪れていたと言うべきか。これからますますひどくなる。では、どのように対処したらいいのだろうか。
現場の立場として、問題を解決させるために大きく3つの方向性があると考えている。
1.病院に高齢患者が増えているのに、介護職員(看護補助者)が来てくれない。
2.介護の業務内容によって3つの職種に分けてはどうか。
3.急性期病院での介護職員不足による要介護者の増加を食い止めなければならない。
.
介護職員は「看護補助者」なのか
まず、病院に高齢患者が増えているのに、介護職員(看護補助者)が来てくれないという問題について述べる。
介護職員は、病院では「看護補助者」と呼ばれ、国家資格者である「介護福祉士」であるにもかかわらず、その専門性が認められていない。「看護補助者」として、看護師の命令・指示・管理のもとに業務を遂行している。
介護保険施設に勤務する介護職員には、処遇改善給付金があるが、病院の勤務には処遇改善加算はなく、給与面でも差別されている。
現在、看護補助者の業務について定めた法律はないが、厚労省告示では「主治医もしくは看護師の指示を受けて、看護補助を行う」とされている。
また、厚労省の通知では、「看護師長及び看護職員の指導の下に、原則として療養生活上の世話(食事、清潔、排泄、入浴、移動等)、病室内の環境整備やベッドメーキングの他、病棟内において看護用品および消耗品の整理整頓、看護職員が行う書類・伝票の整理および作成の代行、診療録の準備等の業務を行う」と示されている。
しかし、専門性のある介護職員は「看護補助者」ではないという意見もある。
.
病院の介護福祉士は大きく減少
現在、病院に勤務している介護職員は「看護補助者」と呼ばれ、その専門性をないがしろにされている。介護職員には、介護福祉士という国家資格をもつ人も含まれているが、その専門性が認められない病院に勤務する介護福祉士は大きく減少している。
医療現場では、すでに介護職員が集まらず、看護師が「みなし看護補助者」として介護業務にあたっているのが実情である。しかし、看護師は主に看護業務に偏りがちで、介護業務の適正な遂行をすることには問題もあると思われる。
2010年には急性期の入院患者の高齢化等に伴い、医師の行っている業務の一部を看護職員が担いつつ、看護職員でなければできない業務に専念するため、看護補助者の配置を評価する「急性期看護補助体制加算」が新設された。
その後も看護補助者配置数は増え、改定のたびに増点され、新たな評価が設けられている。今回の改定では「看護補助体制充実加算」が新設され、急性期看護補助加算や看護補助加算に5点上乗せできる。
現在は、特に急性期病院でも高齢患者が多くを占め、介護需給が増大するため、看護補助者配置の多い病棟が必要である。
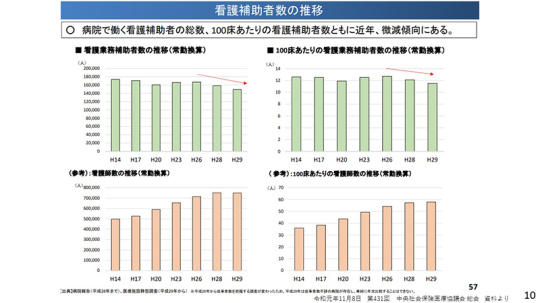
しかしながら、病院で働く看護補助者の総数、100床当たりの看護補助者の総数はともに、どんどん必要になっている。それにもかかわらず、近年は減少傾向であることが厚労省の資料で示されている。
このグラフで見ていただくとわかるように、年々、看護補助者は減っている。それとは逆に看護師は増えている。
.
.
病院に勤務する意欲がそがれる
介護福祉士は、国家資格者としてプライドを持っている。「死んでも『看護補助者』と呼ばれたくない!」なんて言う人もたくさん出てきている。
介護保険施設に勤務する介護職員には、処遇改善給付金があるが、病院の勤務には処遇改善加算はなく、給与面でも差別されている。介護職員にとっては病院に勤務したいという意欲が大きくそがれている。
医療現場では、すでに介護職員が集まらず、看護師がみなし看護補助者として介護業務にあたっているのが実情である。病院に勤務する介護職員が、このまま冷遇されるならば、この先、病院に勤務する介護職員(看護補助者)はいなくなるだろう。
.
介護の専門家を適切に評価すべき
国は、病院で勤務してくれる介護専門職をなんとかして集めることに最大の努力をしていただきたいと思う。病院で勤務する介護職員に対する処遇改善給付金等の対応をしていただく必要があると思う。
まずは「看護補助者」という職名について、もっと主体性を持った実態に沿ったものにするべきではないだろうか。
病院の介護職員は看護職の補助者として看護師の部下となるが、介護施設では介護職が主体性を持って働くことができる。主体性をもってプライドをもって働けるような現場にしないと、病院で勤務してくれるはずもない。
超高齢化が進行している現状と未来を考えると、介護の専門家を医療でも適切に評価し、介護の分野だけでなく、医療の分野における介護福祉士、介護専門職を適切に評価するべきだと思う。
.
介護の業務内容によって3職種に分ける
こうした考え方を踏まえ、介護の業務内容によって3つの職種に分けてはどうか。①介護福祉士、②専門介護職、③介護助手(元気高齢者に担ってもらう)──の3つに介護職員を分けることを提案させていただきたい。
すなわち、看護補助者のうち、患者に直接接する「直接ケア」を担う職員は「介護職員」、患者に直接接することのない「周辺業務」を担う職員は「介護助手」、診療にかかわる事務業務を担う職員は「看護事務」など、業務内容に応じた名称に変更すべきである。
そして、介護ケアの国家資格取得者である介護福祉士を急性期病棟にも配置すべきである。
介護福祉士、専門介護職は、介護業務に専念する。介護助手は80歳くらいまでの元気高齢者に1日4時間くらい、介護職員の周辺業務をしてもらう。介護助手は実質介護ケアに携わらないが、直接ケア以外の周辺業務は多数に存在する。
.
看護・介護業務の明確化と適切な評価を
看護・介護業務の明確化と適切な評価で離職率低下、雇用の向上を目指したい。このように4つの分野に分けるという提案をしたい。
.
.
介護助手には、介護の周辺業務を行っていただく。手浴、足浴、温罨法、冷罨法、洗面と整容、病床および病床周辺の清掃・整頓、病室環境の調整、シーツ交換やベッドメーキング、リネン類の管理、配下膳など、生活環境に関わる介護助手業務を80歳までの元気高齢者に担ってもらいたい。
また、仮称の「看護事務」として、診療に関わる事務業務などの周辺業務を担っていただく。処置・検査等の伝票類の準備、整備、診療に必要な書類の整備、補充、診察に必要な器械・器具等の準備、片付け、診療材料の補充、整理、入退院・転出入に関する業務などをしていただきたいと思う。
.
多くの介護職員を確保するには
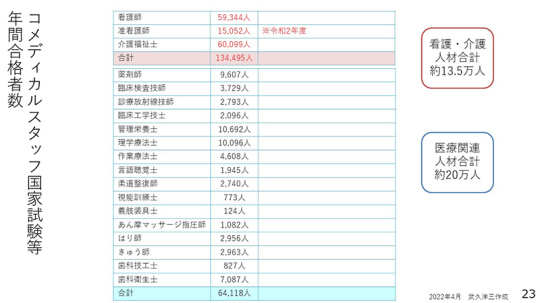
コメディカルスタッフの国家試験等の年間合格者数を見ると、看護・介護人材は1年間に約13.5万人、医療関連人材も含めると約20万人ということになる。
.
.
2020年に生まれた84万人が、20年後の2040年に20歳になる。2040年には、団塊の世代が92歳前後になる。92歳前後は女性の死亡年齢の最頻値であり、2040年の要介護者数は806万人と推計されている。
2040年には介護保険サービス・施設に従事する介護職員だけで現在より約70万人多い約280万人が必要と言われている。さらに、病院で従事する必要介護職員数を合わせると、もっと多くの介護職員を確保しなければならない。
20年前の2001年の出生者数は117万人であるが、今年の介護福祉士国家試験合格者数は、わずか6万人でその5%でしかない。2020年に生まれた84万人のうち、20年後の2040年には要介護者が大幅に増えるため、必要介護福祉士数は増えるにもかかわらず、人口比で現在以上の数を確保できるはずがない。
今後、年間出生者数は減る一方である。周辺国も、あと20年もすると若年労働者が減って、日本に来て働いてくれなくなる可能性がある。今のうちに人口比率の最も多い元気高齢者に介護助手として業務に就いてもらわなければならない。
.
日本の介護はパンクしてしまう
問題を解決させるための方向性として、先ほど挙げた3番目について述べる。急性期病院での介護職員不足による要介護者の増加を食い止めなければならない。
皆さんは、要介護者がどこでつくられていると思うだろうか。それは急性期病院である。われわれは以前から訴え続けている。急性期病棟には、介護職員が十分に配置されていない。
NHKの「クローズアップ現代+(プラス)」で討論が繰り広げられ問題視された。急性期病棟では介護職員が十分に配置されておらず、認知症状がみられる患者や、歩行不安定な患者に対する身体抑制や膀胱留置バルーンカテーテルを挿入することで介護業務を減らしている。
急性期病棟では、高齢患者の増加による介護需要に十分対応できていないため、要介護者がどんどん増加している。新たな要介護者の発生を減らすためには、病院に介護職員を増員しないと要介護者数が増加し、介護施設における介護職員がますます足りなくなる。
現在、病院で働く介護職員の2倍以上の介護職員を配置しなければ、安易なバルーン挿入や抑制行為はなくならない。病院には基準看護だけでなく、「基準介護」の導入が必要である。新たに要介護者になる人を減らさないと日本の介護はパンクしてしまう。何とかしなければいけない。
関係者の皆さん、それぞれの立場で精一杯努力をして、介護職員を増やし、そして介護が必要な人を減らし、スムーズに高齢者対策ができるようにお願いしたいと思う。
「良質な慢性期医療がなければ日本の医療は成り立たない」と言って、良質な慢性期医療を一生懸命追求している日本慢性期医療協会からの提言である。
(取材・執筆=新井裕充)
2022年4月15日